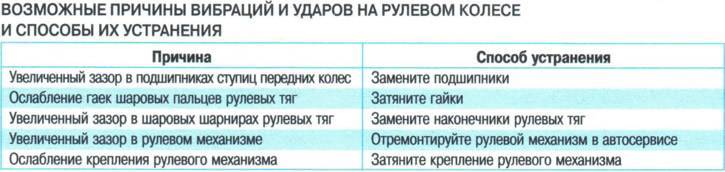
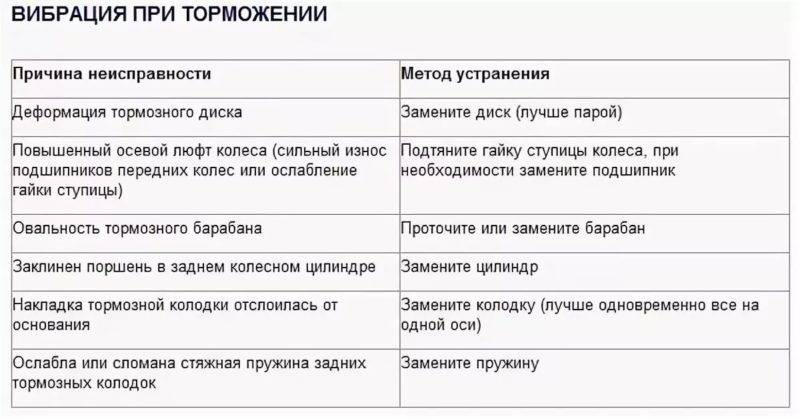
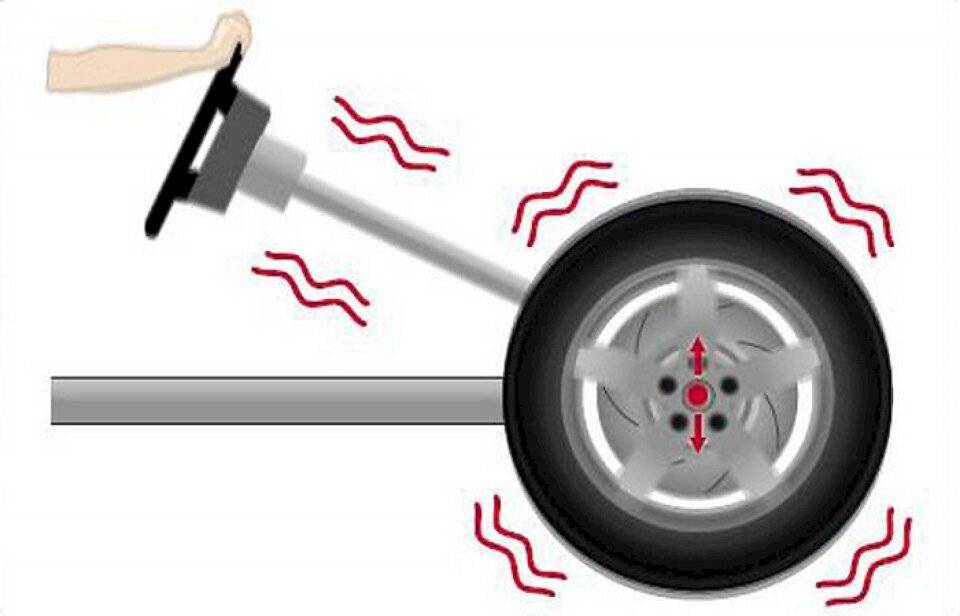
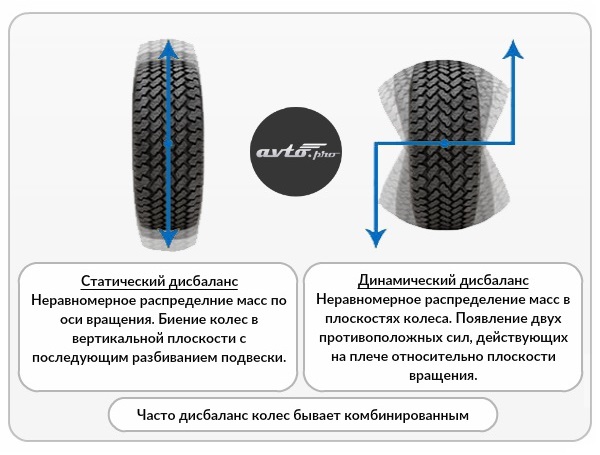
Как определить, что подушка двигателя неисправна
Чтобы заметить неисправность подушек двигателя, достаточно открыть капот и понаблюдать за поведением ДВС. Некоторый его подъем при нажатии на акселератор скорее всего будет свидетельствовать о том, что подушки под трансмиссией износились. Как только одна из опор достигает критического уровня износа, двигатель начинает крениться в сторону неисправного элемента.

Первичная диагностика, которая сможет ответить на вопрос, требуется ли замена подушек двигателя, может быть выполнена автовладельцем самостоятельно. Процедура достаточно проста и не требует обязательного обращения в автосервис.
Самым простым вариантом проверки является ручная раскачка двигателя
При этом необходимо обращать пристальное внимание на посторонние шумы. Обнаружив источник звуков, можно определить, какая из опора повреждена.
Сравнение цен актуально на 21.03.2023
Получите скидку на летние шины до 15% от средней рыночной цены 2023 года!
Мы сравнили цены в ряде магазинов шин и дисков и предлагаем вам лучшую цену
Выбирайте свой комплект шин и экономьте уже сегодня!
Перейти к акциям
Для другого способа диагностики придется привлечь помощника. Необходимо открыть капот, завести автомобиль, перевести селектор на первую передачу, подавать авто вперед небольшими рывками. После чего перевести рычаг КПП в положение заднего хода и аналогичным образом подать машину назад. Задача помощника заключается в визуальной оценке колебаний ДВС.
Более точно диагностировать состояние и необходимость замены подушек двигателя можно, определив их расположение. В первую очередь опоры нужно осмотреть визуально, отмечая наличие или отсутствие заметных повреждений. Чтобы упростить работу, авто лучше поставить на яму или эстакаду.
При отсутствии результатов визуального осмотра вновь потребуется прибегнуть к посторонней помощи. Используя монтировку, помощнику необходимо перемещать исследуемые подушки, а водителю осматривать их на предмет наличия трещин или разрывов резиновой части. Довольно часто незаметные при обычном визуальном осмотре повреждения становятся очевидными в момент перемещения элементов.
Неисправная подушка двигателя нуждается в замене. Заменить только резиновый элемент опоры не удастся, положительный результат в данном случае достигнут не будет.
Методы лечения тремора головы
Полностью избавиться от колебания и дрожания головы практически невозможно.
Для улучшения состояния проводят комплексную терапию – практикуют лекарства и народные средства для устранения основного заболевания, ЛФК, занятия с психологом.
Лекарства
Медикаментозная терапия не всегда эффективна при покачивании и дрожании головы, но врачи часто назначают лекарства в таблетках или уколы, чтобы избежать прогрессирования болезни.
Чем лечить:
- седативные препараты – экстракт валерьяны пассифлоры, пустырника;
- транквилизаторы – Грандаксин, Афобазол, обладают выраженным успокоительным действием, устраняют разнообразные вегетативные расстройства;
- противосудорожные средства – Примидон;
- кардиоселективные бета-адреноблокаторы — Атенолол, Пропранолол, нормализуют АД;
- противопаркинсонические препараты – Леводопа, Синемет;
- противоэпилептические средства – Антелепсин. Клоназепам, избавляют от сильных судорог шеи и головы;
- витамин B6, Комбилипен – вводят внутримышечно, улучшают работу нервной системы.
Народные средства для терапии в домашних условиях
Фитотерапия – хороший вспомогательный метод лечения легкого тремора. Предварительно обязательно проконсультируйтесь с врачом, поскольку многие травы нельзя принимать одновременно с лекарствами.
Как избавиться от тремора:
- Смешайте в равных пропорциях ягоды боярышника, корни валерьяны и пустырника, листья мяты. Заварите 400 мл кипятка 20 г сбора, томите на слабом огне четверть часа, настаивайте в закрытой посуде 2 часа. Разделите отвар на 3 равные порции, выпейте в течение дня, принимайте за 30 минут до еды. Продолжительность лечения – 1 месяц.
- Пожуйте свежие горошины цветков пижмы, жмых не глотайте. Улучшение состояния наблюдается уже через неделю лечения.
- Залейте 1,5 л кипятка 4 ст. л. овсяной крупы, час варите на слабом огне, оставьте на ночь. Принимайте по 50 мл 3-4 раза в день.
Препараты на натуральной основе
Лечение тахикардии сердца подразумевает комплексную терапию, основу которой представляют препараты на основе натуральных компонентов. Такие лекарства обладают накопительным свойством, т.е. не являются эффективными при внезапном приступе, а, скорее, помогут уменьшить частоту возникновения приступов тахикардии.
Ещё одно положительное свойство — способность натуральных препаратов успокаивать нервную систему. Несмотря на отсутствие побочных эффектов, их нужно принимать строго согласно дозировке, потому что входящие в состав средств алкалоиды и эфирные масла приведут к обратному эффекту.
Препараты для лечения тахикардии на натуральной основе изготавливаются из целебных растений, которые имеют ярко выраженные седативные свойства и снижают частоту сердечных сокращений.
| Название растения | Состав | Лекарственные свойства | Как принимать |
| Валериана (корень) | Масляная и уксусная кислоты, борнеол, борнилизовалерианат, пинены, сесквитерпены борнеоловые эфиры муравьиной, гликозиды и алкалоиды | Снижает рефлекторную возбудимость ЦНС, усиливает замедление действий некоторых отделов головного мозга, способствует сонливости, воздействует на проводящую способность и сократительную способность сердца, расширяет коронарные сосуды | Принимать 30-40 капель или 3-4 таблетки три раза в сутки. Принимать курсом в 21 день |
| Боярышник | Полифенолы, кверцетин, флавоноиды витексин | Защищает сердце, восстанавливает повреждённые участки сосудов, выводит токсины, увеличивает способность миокарда к сокращению, излечивает аритмию | Спиртовую настойку принимают по 30 капель 3 раза в день до еды по 1-2 таблетки 3 раза в день, пить чай из 1 ст.л измельчённых плодов с мёдом |
| Пион | Салициловая и бензойная кислоты, пеонол, метилсалицилат | Восстанавливает мозговое кровообращение, снимает нервное напряжение | Принимать по 30 капель 3 раза в день курсом 2 месяца |
| Цикорий (корень) | Витамины группы В, магний и калий | Содержит необходимые сердцу витамины и микроэлементы, инулин полезен для диабетиков, витамины группы В успокаивают нервную систему, расширяет сосуды | Пить 3 чашки растворимого цикория до обеда |
| Трава пустырника | Алкалоиды, иридоиды, флавоноиды, витамины А, С и Е | Обладает кардиотоническим и седативным свойствами, нормализует артериальное давление, уменьшает частоту сердечных сокращений | Чай из 2 ст.л. травы принимают 2 раза в день, таблетки принимают 4 раза в день по 1 шт. |
Симптомы бульбарной дизартрии
Отмечается речевая и неречевая симптоматика. Симптомы многочисленные, от их своевременного выявления зависит эффективность последующего лечения.
Речевые признаки развития бульбарной дизартрии:
- невнятность речи (даже родители не могут понять, о чем говорит ребенок);
- нарушенная артикуляция языка и губ;
- низкая подвижность голосовых связок (вследствие чего ребенок не в силах говорить громко);
- глухость и назальность произношения (звонкие звуки на слух не улавливаются).
Неречевые симптомы бульбарной дизартрии:
- поверхностное и неравномерное дыхание;
- слабая мимика;
- избыточное слюноотделение;
- полный или частичный паралич мышц туловища или конечностей;
- искаженное восприятие окружающего пространства;
- невозможность фокусирования взгляда на выбранном объекте из-за поражения глазодвигательных мышц;
- нарушения эмоционального и психического характера.
Патология опасна тем, что может развиться в младенческом возрасте. А выявить ее у младенца проблематично. Матери нужно незамедлительно обратиться к педиатру, если при кормлении грудью ребенок давится, все время срыгивает. С 3-месячного возраста младенцы начинают лепетать, и выявить болезнь становится проще. Если лепет звучит искаженно, то нужно нести ребенка к врачу.
Профилактика
Кольцевидная эритема – болезнь неприятная, ее трудно скрыть от окружающих. Патология может долгое время не реагировать на способы лечения, предложенные врачом-дерматологом. Однако если удается выявить точную причину, проблема успешно ликвидируется. При точном диагнозе и начатом вовремя лечении прогноз благоприятный. Наблюдается положительная динамика, несмотря на то, что это хроническое заболевание. Болезнь не переходит в злокачественную форму, однако при отсутствии лечения или несоблюдении врачебных назначений может присоединиться вторичная инфекция.
Как предупредить заболевание?
Кольцевидная эритема не появится, если своевременно санировать очаги болезней. При возникновении аллергии следует немедленно прекратить воздействие аллергена, если он известен. Особенно внимательно следует относиться к инфекционным болезням, грибковым поражениям, нарушениям работы ЖКТ, гормональным сдвигам – на их фоне нередко развиваются проблемы с кожей.
S и C образная извитость внутренней сонной артерии
Существует несколько разновидностей патологии. Чаще встречается s-образная извитость ВСА с плавным переходом от одного места дислокации до другого. Обычно при таком типе наблюдается отклонение в двух точках. Чаще всего формируется s-извитость обеих ВСА при деформациях шейного отдела позвоночника. Выпрямление шейного лордоза и статическое перенапряжение мышц шеи влечет за собой изменение положения русла этого церебрального сосуда.
S-образная извитость внутренней сонной артерии в большинстве случаев не дает выраженных клинических проявлений. Обнаруживается во время проведения исследования по поводу другого заболевания. При отсутствии лечения на протяжение 2-3-х лет влечет за собой прогрессирование заболевания. В этом случае нарастает клиническая картина, требуется экстренное лечение сосудистой патологии.
С-образная извитость внутренней сонной артерии развивается у лиц, страдающих от повышенного артериального давления. Эта разновидность характерна для пожилых пациентов, страдающих от атеросклероза церебральных кровеносных сосудов.
Для детей и подростков характерен такой тип патологии, как кинкинг. Это перегиб церебрального кровеносного сосуда под углом в 45 градусов. Является врожденной сосудистой патологией. Дает приступы острого нарушения мозгового кровообращения при чрезмерных физических нагрузках. Такие дети и подростки часто жалуются на приступы головокружения и возникновения предобморочного состояния на уроках физкультуры
Родителям следует обращать внимание на появление подобных жалоб и проводить обследование
Диагностика аритмии
Даже у здорового человека может появиться аритмия. Чтобы предотвратить заболевание, необходимо ежегодно проходить осмотр и проверять работу сердечно-сосудистой системы, в особенности людям пожилого возраста.
При первичном приеме у врача – терапевта или врача – кардиолога пациент проходит физикальный осмотр
Врач прослушивает сердце, исследует пульс, опрашивает на предмет выявление жалоб, изучает медицинскую карту и обращает внимание, какие лекарственные препараты прописаны.. После сбора анамнеза врач назначает инструментальное исследование – ЭКГ, УЗИ сердца.
После сбора анамнеза врач назначает инструментальное исследование – ЭКГ, УЗИ сердца.
Самым точном методом диагностирования аритмии считается холтеровское мониторирование – электрокардиографическое исследование, которое проводится в течение суток. При этом пациент должен записывать по часам все свои действия. Это необходимо для выявления внешнего воздействия, повлиявшего на изменения сердцебиения (физическая нагрузка, эмоциональный стресс). При расшифровке ЭКГ врачи смогут оценить сердечный ритм, его частоту и регулярность. После происходит оценка проводимости электрических импульсов.
Также в диагностировании применяют:
- тредмил-тест (степ-тест) – проведение ЭКГ с физической нагрузкой. Используется при отсутствии постоянных приступов с целью коррекции курса лечения;
- тилт-тест (пассивная ортостатическая проба) – проводится на специальном поворотном столе в присутствии врачей с соблюдением полной техники безопасности. Пациента размещают на столе в горизонтальном положении, измеряют пульс и артериальное давление. Затем стол поднимают вверх под углом 60 градусов и продолжают мониторировать показатели пульса и артериального давление пациента;
- инвазивное обследование – хирургическое исследование сердца, при котором в кровеносные сосуды вводятся специальные рентгеноконтрастные катетеры (зонды);
- чреспищеводное электрофизиологическое исследование (ЧПЭФИ) – проводится через пищевод для электрической стимуляции сердца. Стерильный электрод вводят через нос или носоглотку на глубину 40 см., до места ближайшего расположения пищевода к сердцу. Начинают подавать слабые электрические импульсы.
В Кардиологическом центр ФНКЦ ФМБА есть терапевтическое отделение, в котором вам помогут определить вид исследования сердца и назначат медикаментозное лечение.
Патологическая и гемодинамическая извитость
Врожденные патологические формы строения сосудов характеризуют:
- обнаружение признаков нарушения мозгового кровообращения в молодом возрасте и у детей;
- поражение двустороннее;
- одновременно имеются заболевания соединительной ткани (Синдром Марфана, Элерса-Данлоса), недоразвитие сосудов, коарктация аорты;
- форма изгиба – петля (коулинг), C- и S-образные.
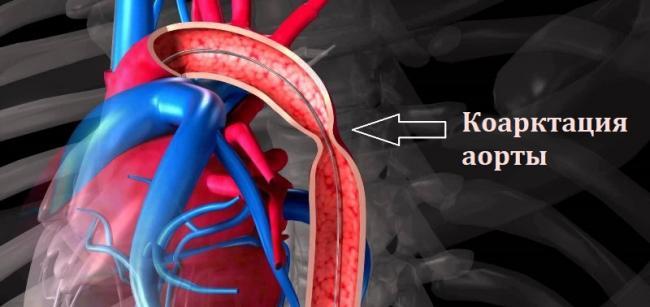
Коарктация аорты как следствие извитости сосудов
В стенках артерий увеличены эластичные и мышечные волокна, имеется отечность. По мере роста некоторые из сосудов выпрямляются. Из-за хорошей способности к коллатеральному кровообращению инсульты и транзиторные атаки появляются редко. В клинике преобладает судорожный синдром. Прогноз обычно благоприятный.
Гемодинамические формы извитости возникают на фоне существенного нарушения кровообращения, чаще бывают у пожилых людей. Атеросклероз и гипертония у таких пациентов оказывают длительное и непрерывное воздействие на стенки сосудов, вызывая необратимые изменения – уплотнение, склерозирование, дегенеративные процессы.
Поэтому сформировавшиеся деформации не могут самостоятельно исчезать, а ослабление мозговой гемодинамики проявляются дисциркуляторной энцефалопатией, острой ишемией головного мозга в виде краткой атаки или инсульта.
Почему возникает язвенная болезнь
1. Заражение бактерией Helicobacter pylori (H. pylori)
С H. pylori сосуществует примерно половина населения Земли. Подхватить бактерию очень просто, ведь инфекция передается не только через воду, еду и столовые приборы, но даже через невинные поцелуи — так что большинство людей заражаются еще в детстве.
Попадая в желудок, бактерия начинает вырабатывать вещества, которые повреждают слизистую. В ответ на вторжение клетки организма человека могут запустить иммунный ответ. Если это происходит, начинается воспаление. Это может привести к расстройству желудка, гастриту, язвенной болезни и даже увеличить вероятность развития рака желудка.
При этом у большинства людей, заразившихся H. pylori, проблем не возникает — за тысячелетия эволюции организм человека приспособился нейтрализовывать вред, который бактерия может причинить слизистым. Механизм сдерживания дает сбой только у некоторых людей, причем точные причины, из-за которых бактерия выходит из-под контроля, пока неизвестны.
По статистике, язвенной болезнью заболевает около 1% носителей H. pylori — это в 6–10 раз выше, чем у незараженных людей. А если учесть, что бактерия живёт примерно у половины населения земного шара, получается, что шанс заполучить язвенную болезнь из-за бактерий есть у каждого двухсотого человека в мире.
2. Нестероидные противовоспалительные средства (НПВС)
Популярные обезболивающие продаются без рецепта: аспирин, ибупрофен и напроксен. НПВС блокируют работу двух ферментов — циклооксигеназ (ЦОГ 1 и ЦОГ 2). Оба фермента отвечают за синтез химических веществ — простагландинов, которые принимают участие в воспалительной реакции. Однако помимо «воспалительных» простагландинов ЦОГ 1 создает еще и «защитные» простагландины, которые помогают поддерживать целостность слизистой оболочки желудка. А поскольку обезболивающие блокируют и ЦОГ 1, и ЦОГ 2, НПВС одновременно лечат воспаление и калечат слизистую желудка.
Необходимость принимать НПВС длительно или на постоянной основе возникает, например у людей с больной спиной или суставами, при артритах, заболеваниях сердца или после инфарктов. В таком случае необходимо защищать желудок, принимая дополнительные лекарства (предварительно проконсультируйтесь с врачом). Кроме того, не следует забывать и про хеликобактер, потому что вместе с НПВС она повреждает желудок сильнее.
Главная подлость таких препаратов заключается в том, что они немного обезболивают желудок, и язва в нем может не давать никаких симптомов. Но позже риск получить опасное осложнение — кровотечение — повышается.
Тем, кто не имеет серьезных проблем со здоровьем, требующих постоянного приема обезболивающих и противовоспалительных, нужно помнить о жаропонижающих — они относятся к той же группе лекарств. Проблема в желудке может возникнуть, если вы в течение длительнго времени сбиваете температуру при помощи таблеток.

Как правило, обезболивающие провоцируют язву (желудка или кишки) у тех людей, которые вынуждены принимать их каждый день. Кроме того, в группу риска попадают люди:
- старше 70 лет,
- принимающие несколько безрецептурных обезболивающих одновременно,
- с одним или несколькими хроническими заболеваниями — например с диабетом и сердечно-сосудистыми болезнями, и те, кто раньше страдал язвенной болезнью,
- курящие и употребляющие алкоголь.
Есть и еще одна причина развития язвенной болезни — синдром Золлингера-Эллисона, при котором на стенке двенадцатиперстной кишки образуется множество крохотных опухолей — гастрином, выделяющих большое количество кислот, постепенно растворяющих стенку кишки. К счастью, болезнь очень редкая — встречается у одного человека на миллион. Ситается, что риск развития заболевания связан с генетической предрасположенностью.
Причиной развития язвенной болезни могут также стать тревожность и депрессия. Последние исследования свидетельствуют, что чем больше стаж или длительность депрессии, тем выше вероятность появления язвы.
Тактика лечения
Схема терапии подбирается индивидуально, в зависимости от стадии болезни и ее клинических проявлений. Лечение окажется более эффективным, если распознать заболевание на начальных этапах. Так можно замедлить развитие симптомов и сохранить работоспособность человека в течение 10 лет и более. Однако, специалисты «Клинического института мозга» имеют опыт успешного лечения пациентов в том числе на поздних стадиях.
На ранних этапах
Ранняя диагностика болезни Паркинсона — это залог эффективности медикаментозной терапии. Однако, начинать ее при появлении первых же симптомов не всегда целесообразно. Необходимо учитывать возраст пациента, индивидуальное течение болезни, его социальное положение и профессиональную принадлежность. Целью лечения заболевания на ранних этапах является максимально возможное восстановление нервной деятельности путем применения минимальных доз лекарственных средств.
Если пациент сохраняет способность к самообслуживанию, а его возраст не достигает 60—70 лет, врачи стремятся отсрочить назначение леводопы на регулярной основе. В качестве альтернативы предлагаются препараты, которые усиливают синтез дофамина и стимулируют его превращение. Так они препятствуют разрушению и гибели нервных клеток. В список лекарственных средств, которые подходят для купирования симптомов болезни Паркинсона на ранних стадиях, относятся:
- амантадин;
- агонисты дофаминовых рецепторов (пирибедил, прамипексол и другие);
- селективные ингибиторы МАО-В.
На поздней стадии
Болезнь Паркинсона постепенно прогрессирует, вне зависимости от своевременности начала терапии. В том числе этот процесс обусловлен побочными эффектами от приема левадопы. При продолжительном регулярном приеме этот препарат вызывает медикаментозные дискинезии — дополнительные двигательные нарушения. Кроме того, снижается естественная чувствительность дофаминовых рецепторов. Единственным способом купировать проявления паркинсонизма является увеличение дозы лекарств, что, в свою очередь, приводит к обострению побочных эффектов. На данном этапе требуется коррекция схемы терапии одним из следующих способов:
- назначение дополнительной дозы левадопы для уменьшения промежутка между ее приемами;
- приемом средств группы ингибиторов катехол-О-метилтрансферазы;
- совместным применением левадопы с энтакапоном.
Основное осложнение медикаментозного лечения болезни Паркинсона — это лекарственные дискинезии. Такой побочный эффект наблюдается в случае длительного применения как левадопы, так и средств группы агонистов дофаминовых рецепторов. Эти симптомы часто проявляются непосредственно после приема препарата, поэтому для уменьшения их интенсивности показано снижение разовой дозировки лекарств с сохранением суточной дозы. Кроме того, на начальных этапах терапии подбираются минимальные количества медикаментов, которые способны вызвать положительную динамику.
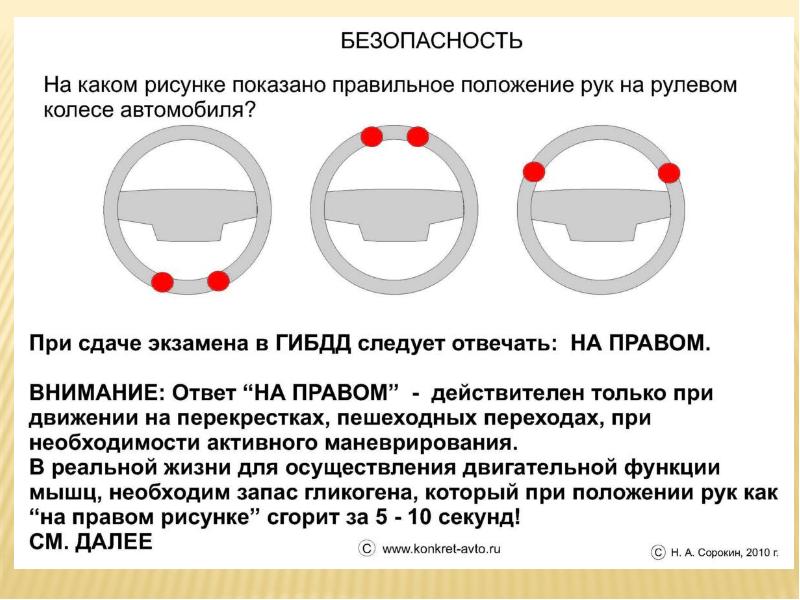
Вибрации на руле на холостых оборотах
Повреждение дисков или покрышек никак не может вызвать вибрации на руле на холостом ходу. В этой ситуации необходимо проверять совсем другие компоненты. Наиболее распространенная причина – повреждение крепления подушек двигателя или трансмиссии. Эти агрегаты крепятся в кузове машины при помощи специальных креплений. Они могут износиться или сломаться, из-за чего на холостом ходу вы можете почувствовать небольшое биение в руле.
Также вибрации на холостом ходу могут проявляться из-за проблем с зажиганием. В большинстве случаев устраняется это банальной заменой свечей. Причиной может стать даже топливная система. Если топливно-воздушная смесь будет не полностью сгорать в моторе, это приведет к характерным хлопкам, странным звукам и нежелательной вибрации. Убедитесь в герметичности всех трубок, чтобы в бензин не попадало масло, вода или другие рабочие жидкости.
Многие водители для понижения биения уменьшают количество оборотов на холостом ходу. Это решение не только не дает необходимого эффекта, но и приводит к ускоренному износу следующих компонентов:
- маховика;
- вкладышей коленчатого вала;
- подшипников трансмиссии;
- корзины сцепления;
- поршней мотора;
- цепи ГРМ.
При этом износ каждого из этих компонентов может только усилить вибрации в руле.
Консервативное лечение
Суть консервативного лечения заключается в полном обездвиживании голени. Фиксируя ногу, необходимо добиться вытянутого носка, который позволит разорванным волокнам медленно срастаться. Иммобилизация ступни в среднем длится 6-8 недель и осуществляется с помощью таких способов:
- наложение шины;
- наложение спортивных лент (тейпов);
- фиксация ортезами, которые, в зависимости от тяжести заболевания, могут быть ночными либо круглосуточными;
- гипсование, иногда полимерное;
- наложение повязки из эластичного бинта;
- прописывание вспомогательных костылей.
В качестве медикаментозных мер врач назначает анальгетики, противовоспалительные препараты, а также комплексы витамины. Так же может назначаться массаж и физиотерапия.
Клиническая картина
Классический острый приступ подагры возникает внезапно, как правило, ночью на фоне хорошего общего здоровья. Развитию приступа обычно предшествуют события, предрасполагающие к резкому повышению уровня мочевой кислоты к крови – фуршеты, дни рождения, застолья с обильным употреблением мясных продуктов. Последние, как известно, нередко используются в качестве закуски после приема алкогольных напитков. Сочетание этих факторов крайне неблагоприятно, поскольку алкоголь ухудшает выведение мочевой кислоты с мочой, что быстро приводит к «скачку» мочевой кислоты в крови и созданию необходимых условий для развития подагрического артрита. Еще одним фактором, предрасполагающим к обострению или возникновению приступа суставной подагры, является обезвоживание организма, что нередко случается при обильном потоотделении после посещения бани или сауны. Спровоцировать начало обострения подагры могут также переохлаждение и травма, в том числе незначительная травма, например, ношение тесной обуви. Приступ подагры достаточно однотипен: возникает чрезвычайно интенсивная боль в 1 плюснефланговом суставе (сустав большого пальца), он резко опухает, становится горячим и красным, а затем сине-багрового цвета. Функция сустава нарушается, больной не может даже пошевелить пальцем.
Приступы подагры обычно продолжаются в течение 3-10 дней, затем боли постепенно исчезают, кожа приобретает нормальный цвет, сустав вновь начинает действовать. Следующий приступ подагры может появиться через несколько месяцев или даже лет. Однако со временем «светлые» периоды становятся все короче и короче.
Если подагрический артрит переходит в хроническую форму, то это приводит к деформации суставов и нарушению их функции.

1
Общий анализ крови

2
Иммунологический анализ крови
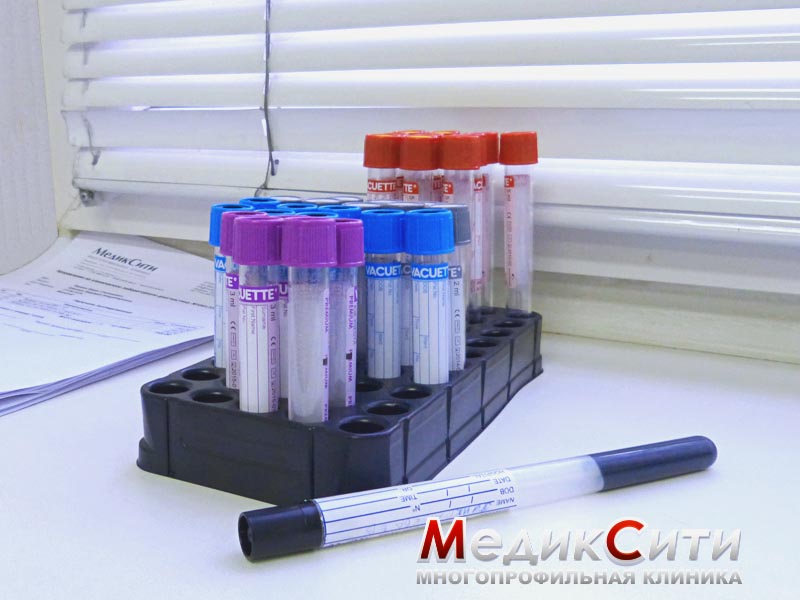
3
Диагностика подагры в МедикСити
4 мифа о язвенной болезни
- Язвенную болезнь вызывает острая пища. На самом деле это не может спровоцировать болезнь, но острые блюда способны усилить симптомы, если болезнь уже началась.
- Болеют только пожилые люди. Риск заболеть язвенной болезнью есть в любом возрасте: воспаление слизистой желудка может начаться уже с 5, а кишечника — с 15 лет.
- Язвенную болезнь можно вылечить антацидными препаратами. Антациды — лекарства, нейтрализующие кислотность желудочного сока (перед применением нужно проконсультироваться со специалистом). Это хорошее средство первой помощи, которое может облегчить симптомы, но восстановить слизистую желудка и кишечника эти препараты не способны.
- При язве помогают народные средства и молоко. В зарубежных и в российских клинических рекомендациях по лечению язвенной болезни нет ни барсучьего жира, ни «желудочных» БАД, ни отвара из подорожника, ни натуральных растительных масел, ни молока. Надеяться, что эти средства заживят язву, не нужно.

Препараты для лечения тахикардии сердца
В зависимости от различных факторов, препараты для лечения тахикардии делятся на группы.
В зависимости от типа тахикардии:
- для синусового типа;
- для пароксизмального типа;
- для желудочковой:
- для наджелудочковой тахикардии;
- для фибрилляции желудочков.
В зависимости от артериального давления у пациента:
- при пониженном давлении;
- при нормальном давлении;
- при повышенном давлении.
В зависимости от типа лекарств:
- на натуральной основе;
- на синтетической основе;
- с дополнительным эффектом лечения аритмии.
По способу воздействия:
- сердечные гликозиды (ослабляют сократительную способность миокарда);
- ингибиторы (борются с сердечной недостаточностью);
- тиреостатики (применяются при заболевании щитовидной железы);
- омега- и бета-адреноблокаторы (блокируют проводимость ионов калия, уменьшая выработку АТФ энергии).
Описание заболевания
Псевдобульбарная дизартрия – это нарушение речевого аппарата, причиной которому является паралич, поражающий артикуляционные мышцы. Они постоянно находятся либо в гипотонусе – расслаблены, либо в гипертонусе – чрезмерно напряжены. Это происходит из-за разрыва пирамидного пути, поэтому влияние коры головного мозга на сегменты спинного мозга нарушается.
Нарушение связи речевого аппарата с ЦНС приводит к сбою работы мышц, отвечающих за воспроизведение звуков. Проблемы с речедвигательным анализатором возникают при двухстороннем поражении корково-ядерных путей, соединяющих ядра бульбарных нервных окончаний.
Говоря простым языком – это заболевание, при котором ребенок физически не может выговаривать отдельные звуки и даже слова, полноценно выражать свои эмоции. Обычно это проявляется следующим образом:
- быстрая или слишком медленная речь;
- неразборчивое произношение;
- недоговаривание окончаний слов;
- искаженное произнесение звуков либо замена их другими;
- неестественная малоподвижность мышц нижней части лица;
- приоткрытый рот
- непроизвольное вытекание слюны.
Развивается патология при общих поражениях ЦНС различной тяжести, к примеру, детском церебральном параличе. Изменения проявляются у малышей раннего возраста, главным образом, в расстройствах сосания, жевания, глотания, нарушениях дыхательной функции. Это зависит от формы заболевания.
Характерным дифференциальным признаком развития псевдобульбарной дизартрии является именно двухстороннее паралитическое поражение мышц языка, неба, гортани. Как результат, наблюдается ограничение движений, артикуляции и фонации.
В некоторых случаях, при двухстороннем парезе, степень поражения одной стороны органа может преобладать над другой. Иногда сохраняется целый ряд непроизвольных движений, тогда как произвольные просто выпадают. Причины развития
Как правило, псевдобульбарная (или стертая) дизартрия развивается при органических поражениях мозга ребенка. Произойти они могут в период внутриутробного развития плода, во время родов или же в раннем детстве.
Основные причины:
- Перинатальные патологии. К ним относят внутриутробные инфекции, гипоксию плода, а также асфиксию новорожденного. Тяжелые роды могут спровоцировать длительное кислородное голодание мозга, вследствие которого погибают нервные клетки. Потребуется довольно длительный период времени, чтобы сформировать все необходимые навыки и умения. Недоношенные дети имеют намного больше предпосылок к развитию псевдобульбарной дизартрии, чем младенцы, родившиеся в срок.
- Родовая травма. В большинстве случаев она ведет к повреждению головного мозга в целом или его отдельных структур. В их числе могут оказаться нервные окончания, провоцирующие развитие дизартрии.
- Недоношенная беременность или преждевременные роды.
- Резус-конфликт матери и ребенка.
- Гидроцефалия, запущенная стадия отита среднего уха.
- Черепно-мозговые травмы. Они могут стать причиной развития псевдобульбарной дизартрии не только у детей, но и взрослых людей.
- Перенесенные нейроинфекции, такие как энцефалиты, менингиты. Эти заболевания вызывают необратимые изменения нейронных связей и импульсов и также не зависят от возраста пациента.
- Наследственный фактор. Поскольку тип нервной системы передается по наследству, то вероятность развития дизартрии намного выше у тех людей, чьи родители тоже страдали этим недугом.
Больше половины случаев псевдобульбарной дизартрии фиксируется у детей с детским церебральным параличом. Оба эти заболевания имеют схожие причины возникновения.
Помощь специалистов
Если самостоятельная диагностика не дала результатов, при этом все вышеописанные компоненты находятся в полной исправности, обязательно обращайтесь в специализированный сервис. Возможно, поломка кроется в других деталях ходовой части, соответственно, потребуется более тщательная диагностика квалифицированными автомеханиками.
Своевременное обнаружение любых поломок и их устранение – это залог вашей безопасности и минимальных расходов. Из-за неисправностей рулевого управления в самый неподходящий момент вы можете потерять управление транспортным средством. Последствия могут быть самыми плачевными. Всегда прислушивайтесь к звукам своего авто, не прибегайте к агрессивному стилю вождения, регулярно проходите технические осмотры, а также используйте только качественные расходные материалы. Все это гарантирует продолжительный срок службы автомобиля и отсутствие непредвиденных поломок.
Лечение синусовой тахикардии
Для синусовой тахикардии сердца характерны следующие проявления:
- пульс в состоянии покоя превышает 90 ударов в минуту;
- дискомфорт в области сердца;
- чувство усталости и измождённости;
- ВСД (признаки дистонии — слабость, рассеянность, нервозность, потливость и тремор рук, озноб в жару и т.д.).
Характерная особенность синусовой тахикардии — относительно здоровое сердце пациента. Редко могут встречаться такие заболевания, как аритмия и гипертония, но основная причина синусовой формы тахикардии — это разбалансировка связи пучка сердечных мышц с вегетативной нервной системой. Возникает подобная патология на фоне стресса, невроза и депрессии. Состояние типично для подростков и женщин с выраженной вегето-сосудистой дистонией (ВСД).
Тахикардия синусового типа не наступает внезапно, но продолжается длительное время, изматывая больного и вызывая чувство страха за своё здоровье. Обычно является спутником невроза и депрессии.
При лечении синусовой тахикардии помогают препараты бета-адреноблокаторы. Они препятствуют воздействию гормона норадреналина, который провоцирует учащённость и интенсивность сердечных сокращений, уменьшая тем самым потребность миокарда в кислороде. Лечение тахикардии сердца подразумевает следующие препараты:
- Анаприлин — аптечный препарат с активно действующим компонентом пропранололом. Он уменьшает амплитуду сердечных сокращений. Миокард меньше сокращается, поэтому уменьшается потребность в кислороде. Применяется 3-4 раза в сутки. Препарат кладётся под язык за 15 минут до еды, начинает действовать через 5 минут. Наибольшая активность наступает спустя 1,5 часа.
- Атенолол или бетакард, имеет в составе компонент атенолол, являющийся избирательным адреноблокатором. Угнетает возбудимость сердечной мышцы, стабилизирует ритм сердца, уменьшает амплитуду сердечных сокращений. Помогает восстанавливать сердечный ритм, успокаивает нервную систему. Принимается по 1-2 таблетки 3 раза в день перед едой с небольшим количеством воды.
- Верапамил — блокатор кальциевых каналов, снижает тонус периферических артерий. Блокирует поступление в клетку кальция, который трансформирует энергию АТФ в механическую энергию. Миокард меньше сокращается и требует меньшее количество кислорода. Применяется при приступе тахикардии по 2-3 таблетки, в профилактических целях – по 1 таблетке 3 раза в день.
- Аритмил содержит амиодарон, альфа- и бета-адреноблокатор. Снимает тонус коронарных сосудов, успокаивает парасимпатическую нервную систему. Вызывает замедление сердечного ритма, снижает артериальное давление за счёт уменьшения сосудистого тонуса.
- Обзидан — неизбирательный бета-адреноблокатор. Снимает напряжение при стенокардии, уменьшает давление, снижает сократимость миокарда, понижает частоту сердечного ритма.